Os dois hormônios ovarianos, o estrogênio e a progesterona, são responsáveis pelo desenvolvimento sexual da mulher e pelo ciclo menstrual. Esses hormônios, como os hormônios adrenocorticais e o hormônio masculino testosterona, são ambos compostos esteroides formados, principalmente, de um lipídio, o colesterol. Os estrogênios são, realmente, vários hormônios diferentes chamados estradiol, estriol e estrona, mas que têm funções idênticas e estruturas químicas muito semelhantes. Por esse motivo, são considerados juntos, como um único hormônio.
Funções do Estrogênio: o estrogênio induz as células de muitos locais do organismo, a proliferar, isto é, a aumentar em número. Por exemplo, a musculatura lisa do útero, aumenta tanto que o órgão, após a puberdade, chega a duplicar ou, mesmo, a triplicar de tamanho. O estrogênio também provoca o aumento da vagina e o desenvolvimento dos lábios que a circundam, faz o púbis se cobrir de pêlos os quadris se alargarem e o estreito pélvico assumir a forma ovoide em vez de afunilada como no homem; provoca o desenvolvimento das mamas e a proliferação dos seus elementos glandulares, e, finalmente, leva o tecido adiposo a concentrar-se, na mulher, em áreas como os quadris e coxas, dando-lhes o arredondamento típico do sexo. Em resumo, todas as características que distinguem a mulher do homem são devido ao estrogênio e a razão básica para o desenvolvimento dessas características é o estímulo à proliferação dos elementos celulares em certas regiões do corpo.
O estrogênio também estimula o crescimento de todos os ossos logo após a puberdade, mas promove rápida calcificação óssea, fazendo com que as partes dos ossos que crescem se "extingam" dentro de poucos anos, de forma que o crescimento, então, pára. A mulher, nessa fase, cresce mais rapidamente que o homem, mas pára após os primeiros anos da puberdade; já o homem tem um crescimento menos rápido, porém mais prolongado, de modo que ele assume uma estatura maior que a da mulher, e, nesse ponto, também se diferenciam os dois sexos.
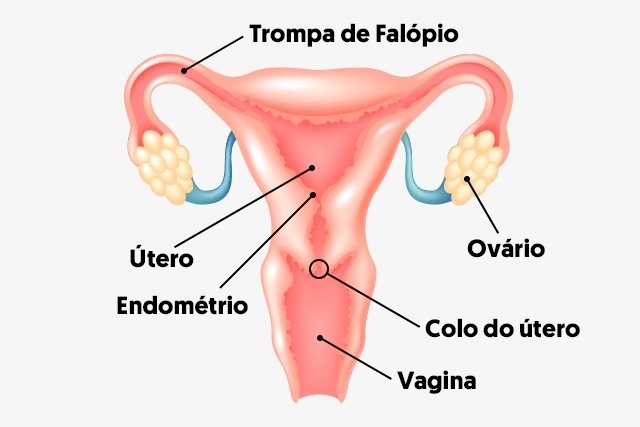
O estrogênio tem, outrossim, efeitos muito importantes no revestimento interno do útero, o endométrio, no ciclo menstrual.
Funções da Progesterona: a progesterona tem pouco a ver com o desenvolvimento dos caracteres sexuais femininos; está principalmente relacionada com a preparação do útero para a aceitação do embrião e à preparação das mamas para a secreção láctea. Em geral, a progesterona aumenta o grau da atividade secretória das glândulas mamárias e, também, das células que revestem a parede uterina, acentuando o espessamento do endométrio e fazendo com que ele seja intensamente invadido por vasos sanguíneos determina, ainda, o surgimento de numerosas glândulas produtoras de glicogênio. Finalmente, a progesterona inibe as contrações do útero e impede a expulsão do embrião que se está implantando ou do feto em desenvolvimento.
OBSERVAÇÃO: a ovulação ocorre aproximadamente entre 10-12 horas após o pico de LH. No ciclo regular, o período de tempo a partir do pico de LH até a menstruação está constantemente próximo de 14 dias. Dessa forma, da ovulação até a próxima menstruação decorrem 14 dias.
Apesar de em um ciclo de 28 dias a ovulação ocorrer aproximadamente na metade do ciclo, nas mulheres que têm ciclos regulares, não importa a sua duração, o dia da ovulação pode ser calculado como sendo o 14º dia ANTES do início da menstruação.
Generalizando, pode-se dizer que, se o ciclo menstrual tem uma duração de n dias, o possível dia da ovulação é n – 14, considerando n = dia da próxima menstruação.
1º dia do ciclo à endométrio bem desenvolvido, espesso e vascularizado começa a descamar à menstruação
↕
hipófise aumenta a produção de FSH, que atinge a concentração máxima por volta do 7º dia do ciclo.
↕
amadurecimento dos folículos ovarianos
↕
secreção de estrógeno pelo folículo em desenvolvimento
↕
concentração alta de estrógeno inibe secreção de FSH e estimula a secreção de LH pela hipófise / concentração alta de estrógeno estimula o crescimento do endométrio.
↕
concentração alta de LH estimula a ovulação (por volta do 14º dia de um ciclo de 28 dias)
↕
alta taxa de LH estimula a formação do corpo lúteo ou amarelo no folículo ovariano
↕
corpo lúteo inicia a produção de progesterona
↕
estimula as glândulas do endométrio a secretarem seus produtos
↕
aumento da progesterona inibe produção de LH e FSH
↕
corpo lúteo regride e reduz concentração de progesterona
↕
menstruação
OBSERVAÇÃO: os cálculos acima só funcionam para mulheres com ciclos regulares (ou que sofrem apenas pequenas variações nos ciclos).
Concluindo, o ciclo menstrual pode ser dividido em 4 fases:
- Fase menstrual: corresponde aos dias de menstruação e dura cerca de 3 a 7 dias, geralmente.
- Fase proliferativa ou estrogênica: período de secreção de estrógeno pelo folículo ovariano, que se encontra em maturação.
- Fase secretora ou lútea: o final da fase proliferativa e o início da fase secretora é marcado pela ovulação. Essa fase é caracterizada pela intensa ação do corpo lúteo.
- Fase pré-menstrual ou isquêmica: período de queda das concentrações dos hormônios ovarianos, quando a camada superficial do endométrio perde seu suprimento sanguíneo normal e a mulher está prestes a menstruar. Dura cerca de dois dias, podendo ser acompanhada por dor de cabeça, dor nas mamas, alterações psíquicas, como irritabilidade e insônia (TPM ou Tensão Pré-Menstrual).
fonte:http://www.afh.bio.br/reprod/reprod3.asp